1.麻酔分娩(無痛分娩)とは
分娩時期が近づくと子宮収縮が始まり、子宮収縮に伴い陣痛が起こります。麻酔をして陣痛を和らげながらするお産を、「無痛分娩」と呼んでいます。陣痛を和らげることで体力を温存し、痛みに伴って起きる様々なストレス反応を抑えることができます。
「無痛分娩」といっても痛みがゼロになるわけではありません。麻酔が分娩の進行を妨げない程度に痛みを和らげる「和痛分娩」を目指して管理していきます。
当院では以下に示す硬膜外麻酔により痛みをコントロールします。
<硬膜外麻酔>脊髄神経の傍の硬膜外腔というスペースへ、背中からカテーテルを挿入し留置します。カテーテルから局所麻酔薬を投与し、陣痛を和らげます。鎮痛が不十分な時には、カテーテルから麻酔薬を追加投与することができます。
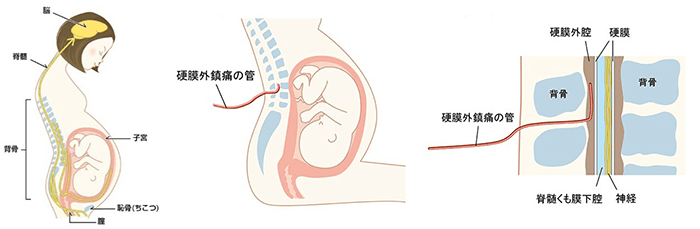
引用:日本産科麻酔学会
2.無痛分娩のメリット・デメリット
- ①メリット
- 分娩時の痛みが軽減され、リラックスして分娩に臨むことができる
- 体力が温存でき、産後の回復も早くなる
- ②デメリット
-
分娩が遷延する
対応:場合によっては誘発剤を使用し、スムーズな分娩を目指します -
器械分娩(吸引分娩、鉗子分娩)となる率がやや高くなる
対応:熟練した産科医が対応し、器械分娩で生まれた児は小児科医が慎重に経過をみます -
後述する「麻酔に伴う合併症」が増える
→緊急時は救命科医師と連携して、迅速に治療します。
-
分娩が遷延する
3.麻酔に伴う副作用・合併症
| 比較的多い副作用・合併症 | まれな副作用・合併症 |
|---|---|
|
|
4.いつ麻酔薬を始めるか
陣痛は最初から耐え難い痛みとなることは稀で、多くの場合分娩の進行とともに徐々に強くなっていきます。無痛分娩をいつ開始すべきか、現時点では定まった答えはありません。
子宮口が5cm程度に広がってから麻酔を開始することが多いですが、基本的に陣痛が発来した後、鎮痛を希望する時点で麻酔を始めます。
5.分娩中の痛みのコントロール
硬膜外麻酔による鎮痛では、効果が得られるまでに10分から20分程度かかります。一旦痛みのコントロールがついた後は、「PCA装置」という器械を使って鎮痛を行います。PCA装置は、痛みがある時に患者さん自身でボタンを押すことで自動的に薬剤が硬膜外カテーテルから投与されます。予め設定された量以上は注入されないように制限されているので、局所麻酔薬が過剰投与される心配はありません。
分娩の進行に伴い、痛みの程度や性質が変化してPCA装置ではコントロールが難しくなる場合もあります。定期的に麻酔科医・産婦人科医が回診しますので、そのような時には助産師や医師へ伝えて下さい。無痛分娩中は定期的に痛みの点数を付けていただきます。
6.実際の流れ
当院では、日本産科麻酔学会の指針に基づいて安全な無痛分娩体制を構築し行っています。麻酔は専門研修を受けた麻酔科医が担当し、分娩進行中は麻酔科医・産婦人科医・助産師が定期的に診察して異常がないかを確認します。
当院の無痛分娩は計画無痛分娩です。38~39週台で、あらかじめ入院予定日を決めて、分娩誘発剤を使用しながら計画的に無痛分娩を行います。安全性を優先するため、夜間や休日は無痛分娩を行うことができません。また、入院週の金曜日夕方までに分娩にならない場合も、それ以上、無痛分娩を続けることができません。タイミングによっては希望通りに無痛分娩ができない可能性があることを、ご了承下さい。また、人によって痛みの感じ方は様々で、痛みの程度を和らげることが目的であり、痛みがゼロにはならない可能性があることを、ご了承下さい。
|
予定日決定以降 妊娠32週まで |
受付 |
予定日が決まる時期以降でなるべく早めに無痛分娩を希望していることを申し出てください。 以下の方はお受けできません。 ・異常分娩の既往がある方 ・血液疾患、脊髄神経疾患の方 ・感染症の方 ・局所麻酔薬アレルギーのある方 ・肥満の方 ・そのほか(医師が不適切と判断した場合) 等 |
|---|---|---|
|
無痛分娩外来 (火曜午後) |
無痛分娩について説明し、無痛分娩説明同意書と、分娩誘発説明同意書をお渡しします。 | |
| 妊娠36週頃 | 検査 | 血液検査、レントゲン検査、心電図検査を行います。 |
| 妊娠37週以降 | 診察 |
入院の前週に最終妊婦健診をうけていただき、無痛分娩可能か最終判断します。 妊娠39週に入った最初の月曜日に入院します。(患者様によっては38週で入院となる方もいます。) コロナPCR検査を受けていただきます。 |
②入院から分娩までの流れ
| 1日目 | 10:00 |
入院、病棟案内 胎児心拍モニター |
|---|---|---|
| 14:00頃 |
手術室で硬膜外麻酔カテーテル留置 病棟へ移動 必要時に、子宮頚管拡張処置 |
|
| 2日目以降 | 6:00頃 8:00頃 |
胎児心拍モニター 内診室で内診 分娩室で分娩誘発を開始 内診所見によっては、2日目に分娩誘発を開始できず、2日目も頸管拡張・頸管熟化処置を行う場合があります。 痛みに応じて硬膜外麻酔の薬剤を注入開始 分娩終了後に硬膜外麻酔終了、カテーテル抜去 *分娩に至らない場合、硬膜外カテーテルは抜去せず、翌日に分娩誘発を再開します |
③分娩から退院までの流れ
無痛分娩ではない自然経腟分娩の場合と同様です。ただし、分娩時・分娩後に何らかの異常を認めた場合は、通常の流れと異なる場合があるので、その都度説明します。
7.硬膜外麻酔実施中の過ごし方
<飲食>無痛分娩中は原則として食事禁止とします。分娩が長くかかるようであれば、必要に応じて軽食を摂って頂くこともあります。少量ずつの飲水は構いません。
<安静>硬膜外麻酔による下肢の運動神経麻痺で転倒の危険性があるため、麻酔開始後は基本的にベッド上安静となります。
<排尿>硬膜外麻酔中はベッド上安静であるため、導尿が必要になります。助産師が数時間おきに柔らかいカテーテルを挿入して導尿を行います。
8.注意点
- 硬膜外カテーテルの挿入は麻酔科医師が実施するため、あらかじめ予定しいていた時間のみの対応です。
- 無痛分娩を予約していても、予約日程以前に陣痛・破水などが起きた場合は、無痛分娩はできないことがあります。
- 硬膜外麻酔を安全に実施するため、夜間・休日の無痛分娩はできません。
- 硬膜外カテーテルの挿入を実施した際に、脊椎間の狭小化などのカテーテル挿入が困難な原因が初めて判明することがあり、その場合は無痛分娩はできないことがあります。
- 何らかの理由でカテーテルが抜けてしまった場合は再挿入できないことがあります。
- 当院の無痛分娩は「和痛分娩」です。痛みが完全にゼロにはなりません。
9.費用について
- 無痛分娩を行う場合、分娩料金と別途に無痛分娩代15万円+外来代・検査代1~2万円がかかります。
- 途中で帝王切開術へ切り替わった場合や、痛みが完全にゼロにできなかった場合でも、無痛分娩を実施した費用として同額がかかります。
- 途中でカテーテルが抜けた、途中で血圧が低下したなど、無痛分娩に伴う合併症で無痛分娩が続けられなくなった場合でも、無痛分娩を実施した費用として同額がかかります。
- 無痛分娩を予約していても、何らかの理由(上記8.注意点に記載の理由など)で、硬膜外カテーテルを留置せず全く無痛分娩を施行しなかった場合は、無痛分娩費用はかかりません。
10.臨床報告の必要性と協力のお願い
診療の際に発見された重要な事柄を、学術集会での発表や論文で、報告することで医療の発展につながります。今後の医療に役立てるために、あなたの今回の入院中のことについても学会報告することがあることを御了解いただきたくお願い致します。ただし発表に際してはあなたのお名前等個人情報が外部へ漏れない様、プライバシーの保護には最大限配慮することをお約束致します。尚、協力することに同意されない場合でも不利益を受けることはありませんので、御安心ください。
11.分娩数
| 2020年 | 2021年 | 2022年 | |
|---|---|---|---|
| 総分娩数 | 344 | 331 | 411 |
| 帝王切開術 | 131 | 127 | 168 |
| 無痛分娩数 | 0 | 6 | 20 |
12.JALAについて
JALA (The Japanese Association for Labor Analgesia 無痛分娩関係学会・団体連絡協議会) 登録情報
https://www.jalasite.org/hp/10616.html

